BLUTGRUPPENSEROLOGIE
Die Funktion eines Erythrozyten habe ich schon besprochen. Jetzt komme ich aber zu diesem Teil, der die Transfusionsmediziner in Verzückung versetzt :-)).
Da schwimmen so völlig unscheinbare Scheibchen oder unfertige Donats durch die Gegend, zwängen sich wirklich überall rein um den Sauerstoff anzuliefern und das CO2 wieder mitzunehmen. Sie haben nicht mal einen Zellkern. Als "normaler Mediziner" hatte ich natürlich schon Respekt davor, was die kleinen Wunderwutzis so tun. Sie quetschen sich ja wirklich in absolut jede, auch die kleinste Kapillare hinein, um die Gase zu tauschen. Aber meine Vorstellung war halt: Zellmembran - etwas komische Form, aber notwendig fürs "Durchquetschen", ein Zytoskelett, um diese seltsame Form zu halten und dann ganz viel Hämoglobin... das war es eigentlich. Das mit den Blutgruppen (was sie sind oder wo sie sind), darüber habe ich mir ehrlich gesagt gar keine Gedanken gemacht. Und auch unter dem Mikroskop sehen die Dinger ja auch nicht gerade eindrucksvoll aus. Und ich bin mir ziemlich sicher, dass Mediziner, die mit Blut wenig zu tun haben (Augenärzte, Sportmediziner, niedergelassene Allgemeinmediziner) eine recht ähnliche Vorstellung von Erythrozyten haben. Und dann kommt die große Erleuchtung! Auf diesen kleinen Scheibchen sitzen unzählige Moleküle. Es sind Enzyme, Proteine, Kohlenhydrate, Transporter oder einfache Moleküle, von denen wir noch keine Ahnung haben, was sie so "beruflich" tun. Es sind derzeit 376 dieser Moleküle definiert. 343 von ihnen sind 43 Blutgruppensystemen zugeordnet. Bei 33 ist die Genetik noch nicht bekannt. Allein seit 2019 sind sieben neue Blutgruppensysteme dazugekommen. Und diese Substanzen sind alles Blutgruppen - nicht nur die A und B, sondern 376 davon. Also für mich war es ganz milde ausgedrückt, eine "kleine Überraschung" :-).
Natürlich spielen die neu entdeckten Blutgruppenantigene klinisch keine große Rolle. Es sind entweder Antigene, die wir alle besitzen. Bei diesen Antigenen ist das Fehlen die Auffälligkeit. Oder es können Antigene sein, die zufällig bei jemandem gefunden werden.
Aus der Sicht eines Transfusionsmediziners ist die erste Situation wesentlich wichtiger. Entwickelt nämlich ein Patient, dem ein hochfrequentes Antigen fehlt, einen Antikörper gegen dieses Antigen - entweder nach einer Transfusion, Schwangerschaft oder durch andere natürliche Stimuli - ist er sehr schwer mit Blut zu versorgen. Bei solchen Patienten werden die Angehörigen getestet und wenn es möglich ist, sollte eine solche Person ein Eigenblutdepot anlegen. Das ist leider nur selten möglich, weil nur wenige Blutbanken die entsprechende Ausstattung besitzen, um Eigenblut einzulagern. In Österreich ist es nur in Wien möglich.
Auf dem Bild unten sind einige der Blutgruppen schematisch abgebildet, aber es sind bei weitem nicht alle.
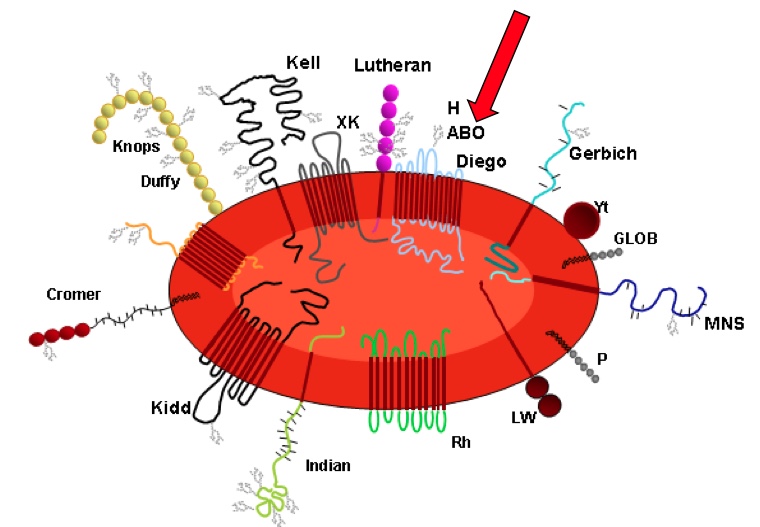
Das wichtigste Blutgruppensystem ist das ABO System. Es beinhaltet 4 Hauptblutgruppen, die durch zwei Antigene und zwei Antikörper definiert werden.
Blutgruppe A ist in Europa mit ca. 43% die häufigste. Die Erythrozyten haben auf ihrer Oberfläche das Antigen A und im Plasma findet man die Antikörper gegen die Blutgruppe B.
Bei der Blutgruppe B, die mit ca. 11% zu den seltenen gehört findet man an der Oberfläche der Erythrozyten das B-Antigen und im Plasma die Antikörper gegen die Blutgruppe A.
Die Blutgruppe O ist mit 41% die zweithäufigste und die Erythrozyten haben weder das A noch das B Antigen an ihrer Oberfläche. Im Serum finden sich dagegen Antikörper gegen beide Antigene.
Die Blutgruppe AB ist mit Abstand die seltenste (5%). Die Erythrozyten haben beide Antigene und im Plasma finden sich keine Antikörper.
Besonderheiten:
- die Antikörper gegen die Blutgruppenantigene entwickeln sich während der ersten 6 Lebensmonate. Eine Theorie erklärt die Bildung der Antikörper durch die Immunisierung gegen Darmbakterien, die ähnliche Strukturen, wie die A und B Antigene, aufweisen. Da wir aber nach der Landsteiner-Regel nur Antikörper gegen Strukturen bilden können, die wir selbst nicht besitzen und kennen, bildet jemand mit der BG A keine Antikörper gegen Bakterien mit A-Antigen ähnlichen Strukturen. Er bildet nur Antikörper gegen Bakterien mit B-Antigen-Ähnlichen Strukturen. Bei BG B ist es umgekehrt.
- die anti-A und anti-B Antikörper gehören zu den natürlichen (regulären) Antikörpern und werden auch Isoagglutinine genannt. Sie gehören zum großen Teil den IgM-Antikörpern und sind eher bei RT oder niedriger wirksam. Die Antikörper bei der BG O gehören teilweise zu den IgG-Antikörpern und sind plazentagängig. Ausserdem hat ein Teil der Antikörper die Spezifität anti-AB und kann nicht in A oder B getrennt werden.
- die Antigene A und B sind Kohlenhydrate und haben nach dem jetzigen Stand der Wissenschaft keine eigene Funktion.
Das Vorliegen dieser natürlichen Antikörper war der Grund, warum das ABO-System als erstes entdeckt wurde und warum es für uns das relevanteste System ist. Die ersten Versuche einer Blutübertragung endeten meist tödlich. Höchstwahrscheinlich hat man beim Spender keine kompatible Blutgruppe erwischt.
Entdeckt wurden die unterschiedlichen Eigenschaften des Serums und der roten Zellen durch den Karl Landsteiner, der es in seiner Arbeit "Ueber Agglutinationserscheinungen normalen menschlichen Blutes" beschrieben hat. Er bestimmte drei Blutgruppen: A, B und C, welche später zu BG O wurde. Für seine Entdeckung erhielt Landsteiner 1930 den Nobelpreis in Medizin.
Blut kann man entweder blutgruppengleich oder blutgruppenkompatibel transfundieren. Dabei muss darauf geachtet werden, dass der Empfänger keine Antikörper gegen die Spendererythrozyten hat. Man sagt dazu Major-Kompatibilität im Gegensatz zu Minor-Kompatibilität, die bedeutet, dass der Spender keine Antikörper gegen die Blutgruppenantigene des Empfängers hat. Das hat bei den üblichen Blutprodukten keine Bedeutung mehr, weil in einem Erythrozytenkonzentrat nur einige wenige ml Plasma des Spenders übrig bleiben. Natürlich reagieren auch diese wenigen Isoagglutinine im Spenderbeutel mit den Empfängererythrozyten. Allerdings spielt es sich in einem Bereich, der weder messbar ist, noch hat es irgendeine klinische Relevanz.
Nur bei der Transfusion von Vollblut muss BG-gleich transfundiert werden, weil dabei Plasma einen großen Volumensanteil an der Transfusion hat. Vollblutransfusionen sind nicht mehr üblich, werden aber immer wieder in Studien vor allem in Kriegsgebieten eingesetzt, wo die Verabreichung von Vollblut gegenüber der Massivtransfusion mit den Einzelpräparaten (Erythrozyten, Plasma und Thrombozyten) verglichen wird.
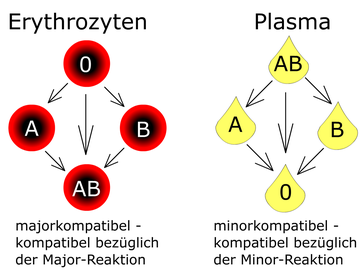
Wenn man also die oben angeführten Antigen-Antikörper-Kombinationen beachtet, kommt man auf folgendes Spenderschema:
Ein Individuum mit der BG O ist ein Universalspender und ein Individuum mit BG AB der Universalempfänger. Beim Plasma verhält es sich genau umgekehrt - BG O ist Universalempfänger und BG AB der Universalspender.
So sieht das Spenderschema für Erythrozyten und für Plasma aus:
Relevanz für den Kliniker
Vor jeder Transfusion eines Erythrozytenkonzentrates (Blutkonserve), muss die transfundierende Person einen Bedside-Test durchführen. Es war lange Zeit eine rein ärztliche Tätigkeit. Im August 2016 wurde durch eine Gesetzesnovelle das Verabreichen von Blutprodukten auf das Personal des gehobenen Pflegedienstes erweitert.
Bei einem Bedside-Test sollte die Kompatibilität des Erythrozytenkonzentrates mit dem Patienten zum letzten mal überprüft werden. Der Test umfasst nur das ABO-System. Es wird mit einen Schnelltest durchgeführt, bei dem die Blutgruppe des Erythrozytenkonzentrates und des Patienten bestimmt wird. Um den Test richtig auswerten zu können, muss man einerseits verstehen, wie der Test selbst funktioniert - und damit welche Blutgruppe er anzeigt. Und dann muss man auch die Kompatibilitätsregel kennen. Es wird zwar versucht, nach Möglichkeit immer blutgruppengleich zu transfundieren, aber beim Vorliegen von irregulären Antikörpern oder bei Massivtransfusionen kann es vorkommen, dass keine passende Blutkonserve in der Patientenblutgruppe gefunden wird und man auf eine andere kompatible Blutgruppe ausweichen muss. Die Kompatibilitätsregeln sind in den oberen zwei Bilder dargestellt. Für Erythrozytenkonzentrate gilt das linke Schema.
ABER DAS IST NOCH NICHT ALLES... :-)
Es gibt 42 weitere Blutgruppensysteme - und diese Zahl ist nur mit Vorsicht zu genießen - es werden alle paar Monate neue Antigene gefunden, die auch die Bedeutung eines Systems erlangen.
Für den Kliniker ist und bleibt das ABO-System das wichtigste. Aber es ist kein Fehler zu wissen was Rhesus neg oder pos bedeutet. Besonders Gynäkologen sollten darüber etwas mehr wissen.
Alle anderen Blutgruppensysteme muss der Kliniker nicht kennen. Er sollte aber sich dessen bewusst sein, dass es da noch mehr gibt und falls er mal einen "schwer zu transfundierenden" Patienten hat, dann kann er auch verstehen, was es bedeutet.
Zuletzt bearbeitet am 23.07.2022.
